డెర్మటోమయోసైటిస్
డెర్మటోమయోసైటిస్ అనేది చర్మాన్ని, కండరాలని ప్రభావితం చేసే దీర్ఘకాలిక రుగ్మత. దీనిని డి.ఎం. (DM) అని సూక్ష్మంగా పిలుస్తారు. ఈ వ్యాధిలో సాధారణంగా చర్మంపై దద్దుర్లు ఏర్పడి కాలక్రమేణా కండరాల బలహీనతను మరింత తీవ్రంగా చేస్తుంది. ఇవి అకస్మాత్తుగా కానీ లేదా నెలలు గడిచేకొద్దీ కూడా అభివృద్ధి చెందుతాయి. ఇతర లక్షణాలలో బరువు తగ్గడం, జ్వరం, ఊపిరితిత్తుల వాపు, కాంతి సున్నితత్వం ఉండవచ్చు. కండరాలలో లేదా చర్మంలో కాల్షియం నిక్షేపాలు వంటి సంక్లిష్టతలు కూడా ఉండవచ్చు.[1]
సంకేతాలు, లక్షణాలు[మార్చు]
ముఖ్యంగా లక్షణాలంటే ఎగువ చేతులు లేదా తొడలు రెండింటిలోనూ కండరాల బలహీనత పాటు అనేక రకాల చర్మ దద్దుర్లు ఉంటాయి.
చర్మం[మార్చు]
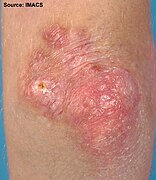
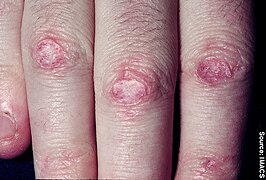
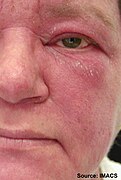
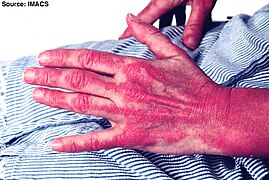
దద్దుర్లు "హెలియోట్రోప్" (ఊదా రంగు లేదా లిలక్, కానీ ఎరుపు)లో ఉండవచ్చు. [2] వాపుతో పాటు కళ్ళ చుట్టూ కానీ ఎగువ ఛాతీ లేదా వెనుక భాగంలో కూడా కనపడితే దీనిని "శాలువ" అని పిలుస్తారు (మెడ చుట్టూ లేదా రొమ్ముల పైన "V-సంకేతం"). [2] , కొన్నిసార్లు ఇవి ఎరుపు లేదా వైలెట్, పొలుసుల వలె , కొద్దిగా పెరిగిన పాపుల్స్, దీనిని గోట్రాన్ సంకేతం అని పిలుస్తారు. ఇవి ఏదైనా వేలు కీళ్లపై (మెటాకార్పోఫలాంగిల్ కీళ్ళు లేదా ఇంటర్ఫాలాంగియల్ కీళ్ళు) విస్ఫోటనం చెందుతాయి. ఇంకా మోచేతులు, మోకాలు లేదా పాదాలతో సహా ఇతర ఎముకల పైన కూడా కనిపిస్తాయి. దద్దుర్లన్నీ తరచుగా చాలా దురద కలిగిస్తూ , బాధాకరంగా రక్తస్రావం అవుతూ ఉంటాయి. సూర్యరశ్మి తగిలితే మరింత దిగజారుతాయి, [3] వ్యక్తి బలహీనత లేదా అసాధారణ కండర ఎంజైమ్లు లేకుండా కేవలం లక్షణాలను మాత్రమే ప్రదర్శిస్తే, ఆ పరిస్థితిని అమియోపతిక్ డెర్మాటోమియోసిటిస్ (ADM) అని, "డెర్మాటోమోసిటిస్ సైన్ మయోసిటిస్" అని పిలుస్తారు.[4]
కండరాలు[మార్చు]
ఈ వ్యాధితో ఉన్న వారికి కండరాల బలహీనత తీవ్రంగా ఉంటుంది. (ఉదాహరణకు, భుజాలు తొడలు). అందువలన డెర్మాటోమియోసిటిస్ ఉన్నవారికి కూర్చోవడం, ఎత్తడం మెట్లు ఎక్కడం వంటివి చాలా కష్టంగా మారతాయి.[5]
ఇతర శరీర భాగాలు[మార్చు]
ఈ వ్యాధిగ్రస్తులలో 30% మందికి వాపు, కీళ్ళు బాధాకరంగా ఉంటాయి,
కొంతమందిలో, ఈ పరిస్థితి ఊపిరితిత్తులను ప్రభావితం చేస్తుంది, వారికి దగ్గు లేదా శ్వాస తీసుకోవడంలో ఇబ్బంది ఉండవచ్చు. వ్యాధి గుండెను ప్రభావితం చేస్తే, అరిథ్మియాస్ సంభవించవచ్చు. [6] యుక్తవయస్సుకు ముందు సంభవించే ఈ రుగ్మత ఒక రూపాన్ని బాల్య చర్మవ్యాధి అని పిలుస్తారు [7]. పిల్లలలో కడుపు లేదా ప్రేగులలోని రక్త నాళాలను ప్రభావితం చేస్తే, ఇది బాల్య DM అంటారు. ఇందులో రక్త వాంతులు, నల్లటి విరేచనాలు (ప్రేగు కదలికలను), లేదా వారి ఆహార నాళ మార్గంలో ఎక్కడో ఒక రంధ్రం ఏర్పడవచ్చు. ఇతర సమస్యలలో అన్నవాహికలోని కండరాలు ప్రభావితం కావడం వల్ల మింగడంలో ఇబ్బంది ఉంటుంది, ఇది పోషకాహార లోపానికి దారితీస్తుంది, ఆహారం లేదా ద్రవాలు ఊపిరితిత్తుల్లోకి వెళ్లే ప్రమాదం ఉంటుంది.
- ఉదాహరణలు
-
వేళ్ళ కీళ్ల మీద గోట్రాన్ పాపుల్స్
-
బాల్య DM
-
గోట్రాన్స్ పాపుల్స్
-
బాల్య డి.ఎం.లో గోట్రాన్స్ పాపుల్స్
-
బాల్య డి.ఎం.లో గోట్రాన్స్ పాపుల్స్
-
హెలియోట్రోప్ కండ్ల చుట్టూ వాపు
-
హెలియోట్రోప్
-
ముఖం మీద దద్దుర్లు
-
ముంజేయి కి ప్రాకిన దద్దుర్లు
-
ముంజేయి పై దద్దుర్లు
కారణాలు[మార్చు]
కారణాలు తెలియవు, కానీ ఇది వైరల్ సంక్రమణం లేదా క్యాన్సర్ కావచ్చు, వీటిలో ఏదైనా స్వయం ప్రతిరక్షక ప్రతిస్పందనను పెంచుతుంది.[6] అయితే ఇది స్వయం ప్రతిరక్షక వ్యాధి (ఆటో ఇమ్యూన్ వ్యాధి లేదా వైరల్ సంక్రమణ ఫలితంగా వస్తుందని అంటారు. సైన్ మైయోసిటిస్ అని కూడా పిలువబడే అమియోపతిక్ DM, 2002 లో పేరు పెట్టారు.[3]
ఇది ఒక రకమైన ఇన్ఫ్లమేటరీ మయోపతి. అనేక రకాలుగా ప్రాణాంతకత పారానోప్లాస్టిక్ సిండ్రోమ్ గా అభివృద్ధి చెందవచ్చు. డెర్మాటోమయోసిటిస్ ఉన్న వారిలో ఎనభై శాతం మందికి మయోసిటిస్-నిర్దిష్ట ప్రతిరక్షకం (Myositis-specific antibody MSA) ఉంటుంది[8]. ఈ చర్మవ్యాధి కలిగిన పిల్లలలో 60% మందికి మయోసిటిస్-నిర్దిష్ట ప్రతిరక్షకం ఉంటుంది (MSA).[9] సాధారణంగా DM కేసులలో 7 నుండి 30% వరకు, ఇవి అండాశయ క్యాన్సర్, రొమ్ము క్యాన్సర్, ఊపిరితిత్తుల క్యాన్సర్ వంటి వాటి నుండి బహుశా స్వయం ప్రతిరక్షక ప్రతిస్పందనగా ఉత్పన్నమవుతాయి.[10] [3] DM ఉన్నవారిలో 18 నుండి 25 శాతం మందికి క్యాన్సర్ కూడా ఉంది. ఇది ఎక్కువగా 60 సంవత్సరాల తర్వాత కనపడుతుంది. కొన్ని కేసులు వారసత్వంగా ఉంటాయి, HLA ఉపరకాలు HLA-DR3, HLA-DR52, Hla-DR6 లు ఆటో ఇమ్యూన్ డెర్మాటోమయోసిటిస్ ను కలిగిస్తాయి.[6]
రోగ నిర్ధారణ[మార్చు]



రోగనిర్ధారణ ప్రమాణాలు 1975లో ప్రతిపాదించబడి, స్వీకరించబడ్డాయి. [3] [11] డెర్మాటోమయోసిటిస్ రోగనిర్ధారణ ఐదు ప్రమాణాలపై ఆధారపడి ఉంటుంది.[4]
- రెండు తొడలు లేదా రెండు ఎగువ చేతుల్లో కండరాల బలహీనత
- రక్త పరీక్ష ఉపయోగించి, అస్థిపంజర కండరాలలో కనిపించే క్రియేటిన్ కినేస్, ఆల్డోలేస్, గ్లూటామేట్ ఆక్సలోసెటేట్, పైరువేట్ ట్రాన్సామినేస్, లాక్టేట్ డీహైడ్రోజినేస్ సహా అధిక స్థాయి ఎంజైమ్లను కనుగొనడం
- ఎలక్ట్రోమయోగ్రఫీని ఉపయోగించడం (కండరాలలో ఎలక్ట్రిక్ సిగ్నలింగ్ పరీక్షించడం): అస్థిరమైన, పునరావృతమయ్యే, అధిక-పౌనఃపున్య సంకేతాలను కనుగొనడం-అస్థిపంజర కండరాలు, మోటారు న్యూరాన్ల మధ్య చిన్న, తక్కువ-శక్తి సంకేతాలు కండరాలలోకి సూది చొప్పించినప్పుడు పదునైన చర్య
- సూక్ష్మదర్శిని క్రింద కండరాల బయాప్సీ పరిశీలించడం కండర కణాల మధ్య మోనోన్యూక్లియర్ తెల్ల రక్త కణాలను కనుగొనడం, అసాధారణ కండర కణ క్షీణత, పునరుత్పత్తి, మరణిస్తున్న కండర కణాలు, ఈ కండరాల కణాలను ఇతర కణాలు వినియోగించడం (ఫాగోసైటోసిస్)
- డెర్మాటోమయోసిటిస్ విలక్షణమైన దద్దుర్లు, వీటిలో హీలియోట్రోప్ దద్దుర్లు, గోట్రాన్ సైన్, గోట్రన్ పాపుల్స్ ఉంటాయి.
పాలిమియోసిటిస్ నుండి డెర్మాటోమియోసిటిస్ వేరు. ఐదవ ప్రమాణం ప్రకారం పైన 1 నుండి 4 లో మూడు అంశాలు 5 కి అదనంగా ఉంటే, 5 కి అదనంగా ఏదైనా రెండింటితో సంభావ్యత ఉంటే, 5 కి అదనంగా ఒకటి ఉంటే డెర్మాటోమోసిటిస్ గా పరిగణించబడుతుంది.[4]
ఈ వ్యాధికి ఆటోయాంటిబాడీలతో, ముఖ్యంగా యాంటీన్యూక్లియర్ యాంటీబాడీలతో సంబంధం ఉంటుంది (ANA). 80% మంది DM వ్యాధిగ్రస్తులు ANAకు సానుకూలంగా ఉన్నారు. సుమారు 30% మందిలో మయోసిటిస్-నిర్దిష్ట ఆటోయాంటిబాడీలను ఉన్నాయి. ఇందులో అమైనోసైల్-tRNA సింథెటేస్లకు ప్రతిరోధకాలు (ఆంటి-సింథెటెస్ ప్రతిరోధకాలు) ఉంటాయి.[6]
మాగ్నెటిక్ రెసొనెన్స్ ఇమేజింగ్ కండరాల బయాప్సీకి మార్గనిర్దేశం చేయడానికి అంతర్గత అవయవాల ప్రమేయాన్ని పరిశోధించడానికి ఉపయోగపడుతుంది [12] కాల్సిఫికేషన్లను పరిశోధించడానికి ఎక్స్-రే ఉపయోగించవచ్చు.[13] ఒక 2016 సమీక్ష ప్రకారం 6 నెలల కన్నా ఎక్కువ కండరాల బలహీనత కనిపించకపోతే డెర్మాటోమియోసిటిస్ గా వర్గీకరించవచ్చు, [4]
చికిత్స[మార్చు]
ఈ పరిస్థితికి ఎటువంటి నివారణ తెలియకపోయినా చికిత్స సాధారణంగా వ్యాధి లక్షణాలను ఉపశమింపచేస్తుంది. వీటిలో మందులు, భౌతిక చికిత్స, వ్యాయామం, ఉష్ణ చికిత్స, ఆర్థోటిక్స్ సహాయక పరికరాలు, విశ్రాంతి వంటివి ఉంటాయి. కార్టికోస్టెరాయిడ్స్ మందులు వాడుతారు. ఇంకా స్టెరాయిడ్లు బాగా పనిచేయకపోతే సిఫార్సు చేయబడిన మెథోట్రెక్సేట్ లేదా అజాథియోప్రిన్ వంటి ఇతర మందులతో ఉపయోగిస్తారు. ఇంట్రావీనస్ ఇమ్యునోగ్లోబులిన్ కూడా మెరుగైన ఫలితాలనిస్తుంది. చాలా మంది చికిత్సతో మెరుగుపడతారు, కొంతమందిలో సమస్య పూర్తిగా పరిష్కారమవుతుంది.[1] చికిత్స సాధారణంగా కొన్ని లక్షణాలు, రక్త పరీక్షలు, ఎలెక్ట్రోమియోగ్రఫీ, కండరాల జీవాణుపరీక్ష (బయాప్సి)ల కలయికపై ఆధారపడి ఉంటుంది.[14]
మలేరియా నిరోధక మందులు, హైడ్రాక్సీక్లోరోక్విన్, క్లోరోక్విన్, దద్దుర్లు చికిత్సకు ఉపయోగిస్తారు.[3] ఇంట్రావీనస్ ఇమ్యునోగ్లోబులిన్ ఉత్తమ ఫలితాలను కలిగి ఉంది.[4]
కండరాల క్షీణతను నివారించడానికి కండరాల బలం, కదలికలు పెంపొందడానికి శారీరక చికిత్స సిఫార్సు చేస్తారు. చర్మ రుగ్మత కోసం సమయోచిత కార్టికోస్టెరాయిడ్స్ లేపనం, అధిక రక్షణ కలిగిన సన్ స్క్రీన్ రక్షణ దుస్తులు ధరించాలి. కాల్షియం నిక్షేపాలను తొలగించడానికి శస్త్రచికిత్స అవసరం కావచ్చు.[15]
ప్రత్యామ్న్యాయ చికిత్సలు[మార్చు]
మూలకణాలు (స్టెమ్ సెల్) తాజా కొత్త కణాలుగా విభజించుకోగల సామర్థ్యాన్ని కలిగి ఉంటాయి కాబట్టి, ఈ చికిత్సను డెర్మటోమయోసిటిస్కు చికిత్సగా పరిగణిస్తున్నారు. రుమటాలజీ రంగంలో అనేక పరిశోధనలు, ఆవిష్కరణలు డెర్మాటోమియోసిటిస్ రోగులలో స్టెమ్ సెల్ మార్పిడి గణనీయమైన మెరుగుదలను అందించగలదని తెలియచేస్తున్నాయి . మూలకణ చికిత్స లో, ప్రతి రోగి 200 - 300 మిలియన్ మూలకణాలను ఎక్కిస్తారు (స్టెమ్ సెల్ ఇన్ఫ్యూషన్). ఇది రోజువారీ నష్టాలనుభర్తీ చేయడమే కాకుండా వాటిని మిలియన్ రెట్లు మించిపోయింది. ఈ విధంగా, గత 15 - 20 సంవత్సరాలుగా ఆచరణాత్మకంగా కోల్పోయిన మూలకణాల మూలం పునరుద్ధరించబడుతుంది.తర్వాత, వివిధ అవయవాలు పునరుజ్జీవింపబడతాయి. ఇంకా దుష్ప్రభావాలు, రోగనిరోధక ప్రతిచర్యల ప్రమాదాలు, దీర్ఘకాలిక సత్ఫలితాలు వంటి అనేక ప్రయోజనాలతో పాటు ఖర్చు తక్కువ అనేది ప్రత్యేకంగా పరిగణిస్తున్నారు [16] [17]
డెర్మాటోమయోసిటిస్కు గత రెండు దశాబ్దాలుగా, హోమియోపతిలో బ్రయోనియా, ఆర్నికా, రస్-టాక్స్, ప్లంబమ్ మెటాలికం వంటి అత్యంత సాధారణ హోమియోపతి మందులు సూచిస్తున్నారు. ఇవి నొప్పి, అలసట, కండరాల కదలికలను తగ్గించడం, రోగనిరోధక వ్యవస్థను, వ్యాధి పురోగతిని నియంత్రించడంలో కూడా సహాయపడుతుంది.[18][19]
ఆయుర్వేదంలో డెర్మాటోమయోసిటిస్ కు ప్రత్యేకంగా వివరణ లేదు, కానీ లక్షణాల ఆధారంగా రోగికి 10 రోజుల పాటు పంచకర్మ చికిత్స, మందులు కూడా ఇచ్చిన తరువాత చెప్పుకోదగిన అభివృద్ధి కనిపించింది. ఈ చికిత్స మరి కొన్ని నెలలు కొనసాగింది. [20] అదేవిధంగా మరొక వెల్లూరులోని క్రిస్టియన్ మెడికల్ కాలేజీలో డెర్మటోమయోసిటిస్ రోగి సంఘటనలో కుటుంబంలో ఎవరికీ ఈ వ్యాధి లేదు. ధాతు గత జ్వరంతో ఉత్తాన్వతరక్తము అని తుది నిర్ధారణతో రోగికి చికిత్స కొనసాగించి ఉపశమనం కలిగించారు. [21] వేరొక సంఘటన లో కొన్ని శమనౌషది (అంతర్గత మందులు)తో పాటు పంచకర్మ విధానాల ద్వారా డెర్మాటోమయోసిటిస్ (మంసవృత-వాత) లక్షణాలు విజయవంతంగా మెరుగుదల అందించాయి. ప్రయోగశాల పరిశోధనలలో మెరుగైన ఫలితాలు వచ్చాయి. డెర్మాటోమయోసిటిస్ (మంసవృత-వత) నిర్వహణలో పంచకర్మ చికిత్సల యొక్క ప్రాముఖ్యతను ఈ ఒక్క కేసు రుజువు చేసింది. [22]
డెర్మాటోమయోసిటిస్ తో బాధపడుతున్న వ్యక్తులు[మార్చు]
- ఒపేరా గాయని మరియా కల్లాస్ (1923-1977) 1975 నుండి మరణం వరకు బాధపడింది. [23]
- నటుడు లారెన్స్ ఆలివర్ (1907-1989) 1974 నుండి మరణం వరకు బాధపడ్డాడు [24]
- అమెరికన్ ఫుట్బాల్ రన్నింగ్ బ్యాక్ రికీ బెల్ ఈ వ్యాధి కారణంగా గుండెపోటుతో 29 సంవత్సరాల వయసులో మరణించాడు.[25]
- బక్మన్ (1948-2011) ఒక వైద్యుడు, హాస్యనటుడు, రచయిత హ్యూమనిస్ట్ అసోసియేషన్ ఆఫ్ కెనడా అధ్యక్షుడు.[26]
- భారతీయ నటి సమంతా కు 2022లో వ్యాధి నిర్ధారణ అయింది.
- సుహానీ భట్నాగర్ (2005-2024), భారతీయ నటి [27]1800లలో మొదట ఈ వ్యాధి గురించి వివరించారు.[28] ఏ వయసుల వారైనా గురౌతారు కానీ ఈ పరిస్థితి సాధారణంగా 40 - 50 మధ్య వయస్సులలో ఎక్కువగా సంభవిస్తుంది, పురుషుల కంటే మహిళలలో ఎక్కువగా కనపడుతుంది [14]. సంవత్సరానికి ఒక లక్షకు ఒకరు కొత్తగా వ్యాధికి ప్రభావితమవుతున్నారు. వ్యాధి ప్రాబల్యం 100,000 మందికి 1 నుండి 22 వరకు ఉంటుంది.[29][30][31]
డెర్మాటోమయోసిటిస్ కొంతమంది రోగులలో, బలహీనత దద్దుర్లు కలిసి ఉపశమించవచ్చు. ఇంకొంతమందిలో, రెండింటికి సంబంధం లేదు, కండరాల వ్యాధిని తగినంతగా నియంత్రించిన తర్వాత కూడా చర్మ వ్యాధి కొనసాగుతుంది. [32] [33]. గుండె, ఊపిరితిత్తులు ప్రభావితమైతే ఈ పరిస్థితి ప్రమాదంకరంగా మారుతుంది. [34] [15].
స్వీయ సంరక్షణ[మార్చు]
ది మయోసిటిస్ అసోసియేషన్ (TMA) శాస్త్రీయ సాహిత్యాన్ని, సంప్రదాయ విధానాలను జోడించి కొన్ని సూచనలను అందించింది, ఇవి చాలా వరకు నిర్దేశించబడినవి కావు అనుసరించి ప్రయోజనం పొందుతున్నవి మాత్రమే.
- ఆరోగ్యకరమైన ఆహారం అంటే యాంటీ ఇన్ఫ్లమేటరీ ఆహారం (కొన్నిసార్లు మధ్యధరా డైట్గా సూచిస్తారు) ముఖ్యంగా ఆటో ఇమ్యూన్ వ్యాధి ఉన్నవారు ప్రయోజనం పొందవచ్చు.
- చర్మ క్యాన్సర్ను నివారించడానికి, సూర్యరశ్మి నుండి చర్మాన్ని రక్షించడం గురించి ప్రత్యేకంగా అప్రమత్తంగా ఉండాలి, ఎందుకంటే సూర్యరశ్మి చర్మానికి మంటలకు కలుగచేస్తుంది.
- మనస్సు , శరీర అభ్యాసాలలో నిపుణుల దగ్గర శిక్షణ తీసుకోవాల్సివుంటుంది.
- ఇది చాలా వ్యక్తిగత ప్రక్రియ, అయితే, రోగికి ఏది సుఖంగా ఉంటుందో, ఎలా చూసుకోవాలనుకుంటున్నారు అనే దాని గురించి ఆలోచించడం ప్రారంభించడం, సుఖంగా ఉండేలా ప్రయత్నించాలి. [35]
ఇతర లింకులు[మార్చు]
- Dourmishev Lyubomir and Dourmishev, Assen L. Dermatomyositis:Advances in Recognition, Understanding and Management. Berlin, Springer, 2019. ISBN: 978-3-540-79312-0; e-ISBN: 978-3-540-79313-7. DOI: 10.1007/978-3-540-79313-7. https://www.researchgate.net/publication/232768985_DermatomyositisAdvances_in_Recognition_Understanding_and_Management [accessed Mar 04 2024]. [on Wikidata: https://www.wikidata.org/wiki/Q124734597]
- మయోసైటిస్
సూచనలు[మార్చు]
- ↑ 1.0 1.1 "Dermatomyositis". GARD (in ఇంగ్లీష్). 2017. Archived from the original on 5 July 2017. Retrieved 13 July 2017.
- ↑ 2.0 2.1 (June 2010). "Cutaneous Manifestations of Dermatomyositis and Their Management".
- ↑ 3.0 3.1 3.2 3.3 3.4 (October 2016). "The skin in autoimmune diseases-Unmet needs.".
- ↑ 4.0 4.1 4.2 4.3 4.4 (11 May 2016). "Treatment of clinically amyopathic dermatomyositis in adults: a systematic review.".
- ↑ (30 April 2015). "Inflammatory Muscle Diseases".
- ↑ 6.0 6.1 6.2 6.3 Hajj-ali, Rula A. (June 2013). "Polymyositis and Dermatomyositis – Musculoskeletal and Connective Tissue Disorders". Merck Manuals Professional Edition. Archived from the original on 12 October 2015.
- ↑ (June 2008). "Juvenile dermatomyositis and other idiopathic inflammatory myopathies of childhood".
- ↑ (2013). "Adult and juvenile dermatomyositis: are the distinct clinical features explained by our current understanding of serological subgroups and pathogenic mechanisms?".
- ↑ (June 2023). "Juvenile idiopathic inflammatory myositis: an update on pathophysiology and clinical care".
- ↑ (October 2014). "Cancer risk in dermatomyositis: a systematic review of the literature".
- ↑ (13 February 1975). "Polymyositis and Dermatomyositis: (First of Two Parts)". and (20 February 1975). "Polymyositis and Dermatomyositis: (Second of Two Parts)".
- ↑ (1 October 2016). "Dermatomyositis-Part 2: Diagnosis, Association With Malignancy, and Treatment.".
- ↑ (14 June 2016). "Autoimmune Myopathies: Where Do We Stand?".
- ↑ 14.0 14.1 "Dermatomyositis". NORD (National Organization for Rare Disorders). 2015. Archived from the original on 19 February 2017. Retrieved 13 July 2017.
- ↑ 15.0 15.1 "Dermatomyositis Information". National Institute of Neurological Disorders and Stroke. 27 July 2015. Archived from the original on 2 December 2016.
- ↑ "Stem Cell Therapy for Dermatomyositis in Mumbai, India". MedAcess. Retrieved 4 March 2024.
- ↑ "Dermatomyositis Treatment with Stem Cells". Swiss Medica. 12 April 2021. Retrieved 4 March 2024.
- ↑ Yasmin Firdaus A, et al. A Case of Polymyositis Treated with the Homoeopathic Medicine Lathyrus Satyvus. Clin Pathol 2023, 7(1): 000158. https://medwinpublishers.com/CPRJ/a-case-of-polymyositis-treated-with-the-homoeopathic-medicine-lathyrus-satyvus.pdf
- ↑ "Homeopathy Treatment of Dermatomyositis". Welling homeopathy. Retrieved 4 March 2024. https://www.wellinghomeopathy.com/treatment-of-dermatomyositis/
- ↑ Jyoti , Kirti Rahul1 , Ravi Sharma, Jangid; Rahul, Kirti; Sharma, Ravi (January 2020). "Ayurvedic Management of Dermatomyositis: A Case Study" (PDF). International Journal of Science and Healthcare Research. 5 (1): 213–215 – via International Journal of Science and Healthcare Research.
{{cite journal}}: CS1 maint: multiple names: authors list (link) CS1 maint: numeric names: authors list (link) - ↑ Ghosh, Debasish & Ghosh, Rajdeep. (2021). A Single Case Study of Management of Dermatomyositis in Ayurveda. Galore International Journal of Health Sciences and Research. 6. 64. 10.52403/gijhsr.20210409. https://www.researchgate.net/publication/352749497_A_Single_Case_Study_of_Management_of_Dermatomyositis_in_Ayurveda
- ↑ Hossain, Md Imtiaz & Parappagoudra, Mahesh & Kamar, Chimanda. (2020). Role of Panchakarma in the Management of Masavritavata w.r.t Dermatomyositis - A Case Study. International Journal of Ayurvedic Medicine. 11. 780-787. 10.47552/ijam.v11i4.1666. https://www.researchgate.net/publication/348194075_Role_of_Panchakarma_in_the_Management_of_Masavritavata_wrt_Dermatomyositis_-_A_Case_Study
- ↑ "Greek Reporter: 'Maria Callas did not kill herself from grief for Onassis, a rare disease cost her career and life'". GR Reporter. 28 December 2010. Archived from the original on 4 January 2015. Retrieved 1 January 2015.
- ↑ "Laurence Olivier Dies: 'The Rest Is Silence'". People Magazine. 24 July 1989. Archived from the original on 10 March 2011. Retrieved 16 July 2012.
- ↑ "Forgotten: Ricky Bell". Pro Football Weekly. 8 January 2010. Archived from the original on 11 January 2010. Retrieved 26 January 2010.
- ↑ Jones, Terry (12 October 2011). "Rob Buckman obituary". The Guardian. Archived from the original on 1 October 2013. Retrieved 16 July 2012.
- ↑ "'Dangal' actor Suhani Bhatnagar succumbs to dermatomyositis: Know about this rare condition". 18 February 2024 – via The Economic Times - The Times of India.
- ↑ "History of Dermatomyositis". Dermatomyositis. 2009. pp. 5–8. doi:10.1007/978-3-540-79313-7_2. ISBN 978-3-540-79312-0.
- ↑ (2010). "Incidence of Dermatomyositis and Clinically Amyopathic Dermatomyositis: A Population-Based Study in Olmsted County, Minnesota".
- ↑ (July 2009). "Estimating the prevalence of polymyositis and dermatomyositis from administrative data: age, sex and regional differences".
- ↑ (May 2003). "The epidemiology of autoimmune diseases".
- ↑ "Dermatomyositis". Genetic and Rare Diseases Information Center (GARD). Retrieved 11 July 2021.
- ↑ "Dermatomyositis". Johns Hopkins Medicine. 19 November 2019. Retrieved 11 July 2021.
- ↑ (May 2016). "Cardiac involvement in polymyositis and dermatomyositis.".
- ↑ "Complementary and self-care therapies". he Myositis Association. Retrieved 4 March 2024.